Краснуха также имеет синоним, не столь распространенный в России в отличие от западных стран, как «немецкая корь» или «трехдневная корь», однако необходимо помнить, что возбудители у кори и краснухи разные, но общим проявлением у них является распространенная по всему телу сыпь. Инфекция может протекать бессимптомно либо достаточно мягко с повышением температуры, головной болью, катаральными явлениями и, как мы уже сказали выше, сыпью. Однако для внутриутробного ребенка, мать которого заболела краснухой, заболевание может нанести серьезный вред. Взрослые чаще всего имеют более тяжелое течение заболевания, которое чаще имеет осложнения.
Единственно надежным методом профилактики заболевания краснухой является вакцинация.
В странах, где проводится вакцинация детей и взрослых, удалось ликвидировать эту инфекцию до нескольких десятков человек в год, однако в регионах с не налаженной системой профилактики детских болезней (в основном это страны Африки), показатели заболеваемости остаются высокими.
Источник инфекции
Источником инфекции краснухи является РНК-содержащий вирус, относящийся к Rubivirus семейства Matonaviridae, который сохраняется только в организме человека, а вне «хозяина» весьма нестоек – погибает при минимальном воздействии ультрафиолетовых лучей и дезинфекции. Вирус имеет белковую мембрану с пепломерами, благодаря которым прикрепляется к клетке-хозяина. Человек – единственный естественный хозяин вируса.
Первоначально краснуха считалась разновидностью кори или скарлатины в виду наличия схожей сыпи, но в 1814 году в Германии ее выделили в качестве отдельной нозологии (откуда и синонимичное название «немецкая корь»). В 1914 году, т.е. спустя только 100 лет, выявлена вирусная этиология заболевания. В 1940 году австралийский офтальмолог выявил катаракту у новорожденных, родившихся от матерей, перенесших краснуху во время беременности. Тогда и было впервые упомянуто о синдроме врожденной краснухи в научной литературе.
Только в 1962 году вирус краснухи был выделен учеными D. Parkman Ë T. H. Weller, что послужило стартом для проведения работ над созданием вакцины, и вот уже спустя 7 лет появились первые вакцины, а в 1971 году американским микробиологом Моррисом Хиллеманом была создана комбинированная вакцина MMR (профилактирующая корь, краснуху, паротит). В 2005 году произведена комбинированная с компонентом от ветряной оспы вакцина MMRV.
Способы передачи
Передача вируса возможна только от инфицированного человека воздушно-капельным путем при кашле и чихании. При наличии стойкого иммунитета после вакцинации или перенесенного заболевания человек не заразится, инфекция, попавшая в верхние дыхательные пути, будет быстро инактивирована.
Заражение краснухой происходит обычно в конце зимы, начале весны. Наибольшей заразностью обладает человек во время кожных высыпаний.
Заболеваемость
Как мы уже сказали выше, заболеваемость краснухой остается высокой в развивающихся странах в виду отсутствия специфической профилактики. Сезонность также весьма специфична для данного заболевания – конец зимы и весны – наиболее характерное время. Более половины заболевших приходится на детей раннего возраста, порядка 75%. Как было отмечено, в периоды высокой заболеваемости из заболевших чаще встречаются девочки, в периоды низкой – мальчики. По данным ВОЗ, США стала первой страной, которая в 2015 году ликвидировала краснуху на своей территории. По данным CDC (Centers for Disease Control and Prevention – центр по контролю заболеваемости) единичные случаи заражения, а это порядка 10 человек в год, в 100% случаев связаны с завозом вируса краснухи извне во время путешествий или проживания в других странах.
В нашей стране фиксация случаев заболеваемости началась с 1969 года. В первые 3 года от начала ведения статистики было выявлено, что порядка 250 человек на 100 000 населения перенесло краснуху.
На 2018 год повсеместная профилактика краснухи посредством проведения вакцинации внедрена в 168 стран из 194 и охват вакцинацией составил 68% населения. Таким образом были получены данные, что показатель заболеваемости краснухой снизился на 97% с 200 до 2018 годов, а это 670 894 и 14 621 случаев соответственно (из них в России было зарегистрировано в 200 году более 542 тысяч человек).
В Европе в 2020 году было зарегистрировано 184 случаев заболевания, из них в России 3 человека с лабораторно подтвержденными случаями краснухи.
Для этого заболевания весьма характерно волнообразное течение, которое повторяется каждые 6-9 лет. Самыми часто встречаемыми местами, где фиксируется краснуха, являются детские учреждения – дома ребенка, ясли, детские сады, школы. На втором месте по частоте распространения – армии, закрытые учебные заведения (чаще всего военные). На третьем месте -места постоянного скопления людей – это общежития.
Симптомы (у детей и взрослых)
Можно выделить два основных типа краснухи – приобретенную и врожденную. В данной главе рассмотрим первый вариант.
Вероятно, вы слышали про 6 самых распространенных детских болезней, проявляющихся сыпью (а если не слышали, то расскажем: 1 – корь, 2 – скарлатина, 3 – краснуха, 4 – мононуклеоз, 5 – инфекционная эритема, 6 – розеола), так вот, краснуха является третьей болезнью, которая наиболее часто поражает детей.
Инкубационный период длится 12-23 дня (в среднем 17 дней), а заразиться можно от инфицированного человека за 14 дней до появления симптомов и через 8 дней после первых клинических проявлений (но самым контагиозным, т.е. заразным, является период высыпаний), таким образом может быть сложно выявить связь между заболевшими, ведь заразиться можно от клинически здорового человека.
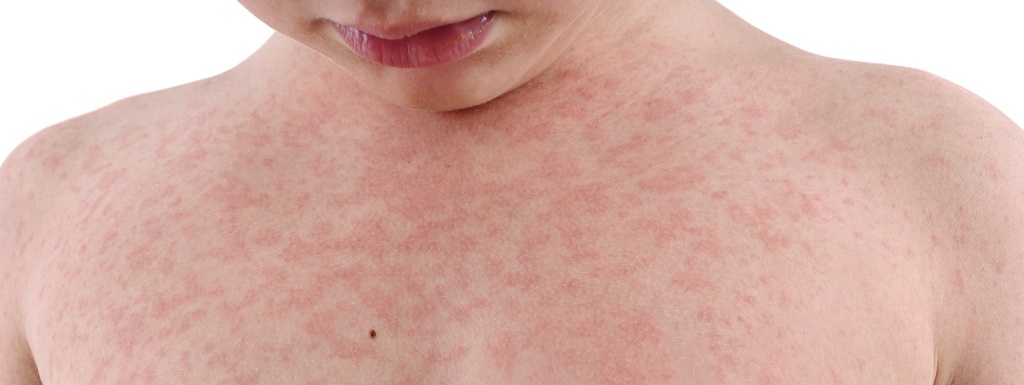
Болезнь в большинстве случаев протекает в достаточно легкой форме.
Классическими симптомами краснухи являются субфебрилитет, признаки интоксикации, сопровождающиеся общим дискомфортом, головной болью, также могут быть увеличены шейные и затылочные лимфатические узлы, появляются катаральные явления в виде кашля, насморка, заложенности носа, чихания, боли в горле, зуда в глазах. Через 1-5 дней после этих симптомов, как правило, появляется красная сыпь, которая в течение суток распространяется с лица вниз по телу, постепенно захватывая верхние, а затем и нижние конечности, оставляя нетронутыми ладони и стопы. Сыпь сохраняется в течение 1-3 дней (отсюда и синоним «трехдневная корь»). А затем начинает исчезать в обратном порядке ее проявления. 25-50% инфицированных людей может не иметь абсолютно никаких симптомов и быть заразными.
У взрослых людей, преимущественно у молодых женщин, могут появиться боли в суставах, которые характеризуют развитие артрита. В редких случаях заболевание может осложниться тромбоцитопенической пурпурой или энцефалитом.
Краснуха при беременности
Достаточно известный факт, что инфицирование краснухой во время беременности опасно. Давайте разберемся, в чем же заключается эта опасность.
Для беременной женщины это заболевание может протекать достаточно легко – с субфебрилитетом, катаральными явлениями и иными симптомами, значительно не нарушающими качество жизни беременной, однако вся опасность предостерегает именно плод, который в зависимости от срока инфицирования, может развить те или иные пороки. Нет открытых статистических данных, сколько случаев рождения детей с синдромом врожденной краснухи было зафиксировано в России, однако по данным CDC в США в 2005-2018 годах было зафиксировано 15 детей с врожденной краснухой, а в условиях распространенной вакцинации это немало. Чаще всего заражение происходит неиммунизованной матери с инфицированным человеком, поэтому так важно всем женщинам, кто планирует беременность, исследовать иммунитет на наличие антител к краснухе, и если специфического иммунитета нет, то вакцинироваться. До массовой иммунизации 4 ребенка из 1000 новорожденных имели признаки врожденной краснухи.
Врожденная краснуха
Наиболее тяжелые последствия для ребенка приобретает заражение вирусом краснухи на ранних сроках беременности, в первые 12 недель после зачатия (первый триместр). Также встречаются случаи выкидыша или мертворождения, если дефекты у ребенка не совместимы с жизнью, однако если внутриутробный ребенок выжил и продолжает развиваться, то он будет иметь ряд весьма специфических пороков.
В 1940 году В Австралии разразилась тяжелая эпидемия краснухи, в 1941 году австралийский доктор Норман Грегг сообщил о возникновении врожденной катаракты у 78 младенцев, 68 из которых были рождены от матерей, перенесших краснуху во время беременности на ранних ее сроках. Катаракта не была похожа на типичную – поражены были все слои хрусталика кроме наружнего. Таким образом, врач предположил, что заболевание началось еще на ранних сроках внутриутробного развития ребенка. Тогда и были впервые опубликованы данные Норманом Греггом, где были описаны тяжелые последствия перенесенной краснухи беременной женщиной у ребенка. Врач писал: «Хотя в первых нескольких случаях был выявлен необычный вид катаракты, только когда подобные случаи продолжали появляться, мы серьезно задумались о причинно-следственной связи. Удивительное сходство помутнений хрусталика, частота сопутствующего поражения сердца и широкая географическая распространенность случаев заболевания краснухой позволили предположить, что в возникновении болезненного состояния был какой-то общий фактор, и предположить, что это было результатом некоторых конституциональных изменений, состояние токсического или инфекционного характера, а не просто дефект развития».
В 1943 году к порокам сердца и катаракте врач добавил врожденную глухоту, что и стало триадой симптомов врожденной краснухи.
Симптомокомлекс при заражении плода от инфицированной краснухой матери, проявляющийся развитием пороков у новорожденного ребенка, называется синдромом врожденной краснухи. Он может включать в себя как весь перечень признаков, так и некоторые из тех, что перечислены ниже:
- глухота
- катаракта с вероятным развитием слепоты
- пороки сердца
- задержка психомоторного развития
- поражение паренхиматозных органов таких как печень и селезенка
- задержка внутриутробного развития и как следствие низкий вес при рождении, даже если ребенок рождается в срок
- сыпь на коже при рождении
Наименее часто встречающиеся симптомы включают в себя глаукому, пневмонию, повреждение головного мозга, гормональные сбои (включая нарушение работы щитовидной железы).
Патогенез
Через слизистые оболочки вирус проникает в организм человека, где происходит его активная репликация, далее происходит активизация иммунной системы, которая ограничивает вирус в лимфатических узлах преимущественно шейной области. Таким образом, лимфатические узлы увеличиваются, могут быть несколько болезненными, формируя так называемую лимфаденопатию. Далее вирус проникает в кровяное русло, возникает виремия (наступает как правило через 8-9 дней после контакта с инфицированным), распространяется по всему организму и, имея тропность к эпителию кожи, вызывает реакцию, которая проявляется появлением сыпи (пик на 10-17 день после контакта). Также вирус очень хорошо проходит через плацентарный барьер, а имея хорошую тропность к эмбриональным тканям, вызывает те пороки развития, о которых мы писали выше.
Классификация и стадии развития
Клиническая классификация краснухи:
По типу выделяют типичную и атипичную, которая включает в себя следующие подтипы:
- с изолированным синдромом экзантемы
- с изолированным синдромом лимфоаденопатии
- стертая
- бессимптомная
По степени тяжести: легкой, средней и тяжелой степени тяжести. Тяжесть состояния определяется течением проявлений заболевания, наличием синдрома интоксикации и/или осложнений.
По течению: краснуха может протекать гладко или со следующими состояниями:
- с осложнениями
- с наслоением вторичной инфекции
- с обострением хронических заболеваний.
Возможные осложнения
Осложнения от краснухи возникают редко. Наиболее опасна краснуха для взрослых людей. Из наиболее частных осложнений выделяют артриты, которые по данным CDC развиваются у 70% заболевших женщин (у детей и мужчин почти не встречается). Также грозным осложнением может являться энцефалит и менингоэнцефалит. Описаны случаи тромбоцитопенической пурпуры, которая будет проявляться петехиальными высыпаниями на теле после исчезновения краснушной сыпи, если таковая была. Частота встречаемости данного осложнения по данным CDC 1 случай на 3000 заболевших. У детей подобного рода осложнения могут быть в случае наличия у ребенка иммунодефицита (первичного или вторичного).
Методы диагностики
Диагноз краснухи может быть заподозрен клинически по достаточно типичной симптоматике, которую развивает инфицированный больной, также убедительным может быть факт контакта непривитого человека с инфицированным. Этапность сыпи весьма специфична для данного заболевания. Однако существует ряд заболеваний, которые могут имитировать течение краснухи, поэтому для более точной диагностики используются лабораторные исследования.
Лабораторно подтвердить данное заболевание можно, исследовав сыворотку крови на иммуноглобулины острой фазы (IgM), которые повышаются с 5го дня после появления сыпи на теле. Если исследовать сыворотку раньше, то, например, в первые сутки высыпания только 50% пациентов будут иметь положительные результаты IgM. На пятые сутки болезни уже более 90% людей будут иметь положительные титры. Также используется исследование специфического IgG в парных сыворотках, и в случае нарастания титра, можно говорить о течении заболевания.
Так же можно исследовать непосредственно РНК вируса методом ПЦР (полимеразной цепной реакции), собрав образцы смыва из носоглотки, ротоглотки или анализ мочи. В этих и других образцах (кровь, спинномозговая жидкость) вирус может быть обнаружен начиная с 3го дня и в течение 10 дней после появления сыпи.
Методы лечения
Специфического лечения краснухи нет.
Показана исключительно симптоматическая терапия. В случае легкого течения требуется, как правило, снижение температуры жаропонижающими средствами (для детей предпочтителен ацетаминофен), активное выпаивание и лечение катаральных явлений. Режим домашний, во время выраженной интоксикации – постельный. Но в случае ухудшения состояния, подозрении на появление осложнений необходимо немедленно обратиться за помощью к наблюдающему Вас врачу.
Прогноз
Как правило благоприятный. Человек полностью выздоравливает, сохраняется пожизненный иммунитет, таким образом, повторного случая заболевания случиться не должно. В случае развития осложнений прогноз будет зависеть от типа и степени поражения тех или иных органов. Врожденный синдром краснухи, развившийся на ранних стадиях внутриутробного развития, окажет крайне неблагоприятное влияние на новорожденного, т.к. ребенок может родиться, например, с пороками сердца, несовместимыми с жизнью после рождения. Поражение развития головного мозга, органа зрения и слуха также может привести к глубокой инвалидизации ребенка, т.к. вылечить это невозможно, можно попытаться только скорректировать тяжесть заболевания.
Профилактика
Существует один единственный метод профилактики от краснухи – это вакцинация.
Вакцина против краснухи вводится в виде комбинированной вакцины против кори, краснухи и паротита MMRII производства США или Вактривир отечественного производства. Также имеется комбинированная вакцина совместно с ветряночным компонентом – MMRV. Одно введение вакцины защищает от заболевания краснухой на 97%.
Конечно же нужно помнить о противопоказаниях при вакцинации
- в случае жизнеугрожающей аллергической реакции при введении первой дозы вакцины
- беременность или подозрение на нее. Следует избегать беременность в течение 4 недель после введения вакцины MMR или MMRV. Тесный контакт с беременной женщиной не является противопоказанием для вакцинации живыми вакцинами от кори, краснухи и паротита.
Если все же женщина вакцинируется, а позже узнает о своем статусе, то прерывание беременности не рекомендуется, т.к. риск развития аномалий у плода очень низкий. В данном случае необходимо составлять график декретированных сроков для прохождения медицинского осмотра индивидуально. Данные выводы были сделаны на основании наблюдения за 321 женщиной, которые получили живую вакцину и родили абсолютно здоровое потомство.
- люди с подтвержденным иммунодефицитом либо наличие близких родственников с врожденным иммунодефицитом и невозможностью проверки иммунитета у ребенка
Ребенок должен быть вакцинирован дважды – в 12 месяцев и в 4-6 лет перед поступлением в школу. Вакцина совместима с другими вакцинами и может вводиться одновременно детям в один день в разные участки тела.
Если мать была вакцинирована до беременности, то ребенок получает иммунитет от краснухи на 6-8 месяцев. Если требуется защита до 12-месячного возраста в случае выезда в эндемичную зону, то можно вакцинировать и раньше положенного срока, но эта доза будет считаться нулевой, таким образом позже все равно нужно будет провести полную вакцинацию согласно национальному календарю.
Лица, перенесшие перинатальную ВИЧ-инфекцию, которые, возможно, получили вакцину MMR до установления эффективной комбинированной антиретровирусной терапии, должны быть ревакцинированы 2 дозами MMR с соответствующим интервалом (т. е. доза не учитывается). Серия MMR должна быть назначена после того, как после этиотропного лечения прошло 6 месяцев и более и нет признаков тяжелой иммуносупрессии.
Широко известное утверждение среди групп лиц, отказывающихся от вакцинации – это то, что вакцина MMR вызывает аутизм. Действительно, этот вопрос широко обсуждался среди ученых и врачей после того, как в 1998 году британский исследователь Эндрю Уэйкфилд провел ряд исследований по выявлению взаимосвязи между этой вакциной и аутизмом и таки обнаружил связь, обнародовав результаты в весьма уважаемом научном журнале. После этого еще ряд исследователей присоединился к изучению вопроса об аутизме, однако не была выявлена достоверная разница случаев аутизма между вакцинированными и невакцинированными детьми. Это исследование позволило сделать вывод о безопасности вакцинации.
Вакцина MMR является живой вирусной вакциной. Ее можно использовать, начиная с 12 месяцев, и старше без ограничения по возрасту. Вакцину с компонентом от ветряной оспы не рекомендуется использовать лицам старше 13 лет
Вторым важным методом профилактики является карантин.
При подозрении на краснуху и после постановки диагноза больной краснухой должен быть изолирован на 7 дней после появления сыпи. В случае наличия людей без иммунитета к вирусу краснухи по различным причинам им необходимо обеспечить изоляцию на 23 дня после появления сыпи у контактного лица.
Женщины, планирующие свою беременность, должны пройти обследование на наличие иммунитета от краснухи и убедиться в том, что он есть. Если иммунитет отсутствует, то необходима вакцинация с последующей контрацепцией в течение 4 недель во избежание инфицирования плода.
Выводы
Проанализировав все доступные источники, мы можем сделать следующее резюме:
-
Заболевание краснухой в странах с хорошо налаженной вакцинацией возникает очень редко, однако в местах, где повсеместная специфическая профилактика не проходит, все еще встречается достаточно большое количество случаев инфекции.
-
Симптомы как правило протекают легко, однако зафиксированы случаи возникновения осложнений, которые может быть очень трудно вылечить, т.к. специфического лечения краснухи нет. Осложнения наиболее характерны для людей старшего возраста, а также для пациентов с иммунодефицитом.
-
Инфекция является вакциноуправляемой, поэтому основным видом профилактики является двукратная вакцинация в детском возрасте.
-
Достаточно известный миф об аутизме, появляющемся после проведенной вакцинации был развеян. Связи между вакциной MMR и аутизмом нет, что было доказано в крупных международных исследованиях, которые опубликованы в статьях со свободным доступом
-
Иммунитет пожизненный как после болезни, так и после полного курса вакцинации.
-
Инфицирование во время беременности, особенно на ранних ее сроках, может привести к инвалидизации будущего ребенка или его гибели. Важно исследовать специфический к краснухе иммунитет при планировании беременности
Список источников
WHO (З)
Arch Dis Child Fetal Neonatal Ed
v.92(6); 2007 ноябрь
doi: 10.1136/adc.2005.091405
Поляков В.Е., Смирнова Т.Н. – актуальные проблемы краснушной инфекции



