«Визитная карточка» коклюша – сильный отрывистый кашель, после которого следует вдох, сопровождающийся звуком, иногда напоминающим крик. Раньше это заболевание было одной из главных причин детской смертности. В настоящее время оно встречается редко, так как проводится массовая вакцинация.
Это интересно: небольшой таймлайнВпервые клиническая картина коклюша была подробно описана в 1578 году, когда эпидемия заболевания случилась в Париже. В 1906 году ученым удалось обнаружить и описать возбудителя заболевания. Оказалось, что его вызывает коклюшная палочка, она же бактерия Борде–Жангу, она же Bordetella pertussis. А в 1940-х годах против нее разработали вакцину. Постепенно в разных странах начали массово прививать детей, и заболеваемость резко пошла на спад. |
В современном мире коклюш не побежден окончательно. Например, в России в 2019 году врачи выявили 14 409 больных, среди них 13 537 детей. А в 2021 году было диагностировано 6 069 случаев, среди них у детей – 5691. Возможно, заболеваемость снизилась из-за «коронавирусных» ограничений. В мире же диагностируется более 24 миллионов случаев коклюша в год, более 160 тысяч больных погибают. Сейчас большую часть больных составляют маленькие дети, не успевшие пройти курс вакцинации, а также подростки и взрослые, чей иммунитет стал «забывать» патоген после прививки из-за снижения титра антител.
Характеристика возбудителя
Итак, возбудителем коклюша является коклюшная палочка, или Bordetella pertussis. Есть еще один менее распространенный возбудитель – Bordetella parapertussis. Он вызывает заболевание в более легкой форме. Также инфекцию может вызвать бактерия Bordetella bronchiseptica.
Bordetella pertussis представляют собой бактерии в виде палочек. Они неподвижны, не образуют капсул, спор и довольно быстро погибают во внешней среде. Единственным их резервуаром является человек. Заражение происходит воздушно-капельным путем: бактерии выделяются из дыхательных путей больного во время разговора, кашля. Коклюш очень заразен. Если восприимчивый (то есть невакцинированный и не перенесший ранее заболевания) человек контактирует с больным, то он заразится с вероятностью 80–90%.
Коклюшная палочка вырабатывает целый ряд токсинов. Попадая в дыхательные пути, она размножается на поверхности их слизистой оболочки, от носоглотки до бронхов и бронхиол, вырабатывает токсины. Из-за этого в дыхательных путях выделяется слизисто-гнойный и кровянистый экссудат, который приводит к кашлю и другим симптомам.
Бактериемия при коклюше не характерна – бактерии не попадают в кровь. Поэтому посевы крови при заболевании дают отрицательный результат.
Стадии развития
Патогенез заболевания делится на три стадии:
-
Адгезия – прикрепление бактерий к слизистой оболочке после того, как они попали в дыхательные пути.
-
Локальные повреждения слизистой оболочки.
-
Системные поражения – за счет того что токсины бактерий распространяются в организме.
В клинической картине коклюша у детей тоже выделяют три стадии (о симптомах подробнее поговорим ниже):
-
Катаральный период – когда в дыхательных путях выделяется экссудат, и проявления напоминают ОРВИ.
-
Пароксизмальная стадия (стадия спастического кашля) – когда появляется спазматический (судорожный) кашель.
-
Период разрешения – постепенное уменьшение симптомов и выздоровление.
Симптомы коклюша
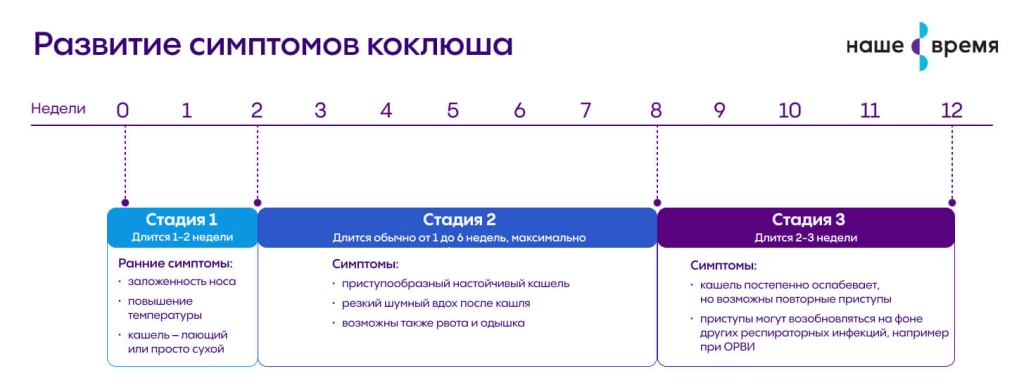
На первой стадии (катаральный период) симптомы коклюша у детей напоминают проявления ОРВИ. Таким образом, поначалу заболевание не удается отличить от обычной простуды. В течение 1–2 недель сохраняются такие проявления, как:
- заложенность носа, выделения
- чихание
- покраснение конъюнктивы глаз
- повышение температуры – обычно не более 38° C
- кашель – лающий или просто сухой
- у детей младшего возраста могут возникать эпизоды апноэ (опасных для жизни пауз в дыхании) и цианоза (синюшности кожных покровов)
Спустя 1–2 недели с момента возникновения первых симптомов наступает пароксизмальная стадия. Ее характерное проявление – приступообразный настойчивый кашель, когда во время одного выдоха возникает серия кашлевых толчков, а потом больной резко и глубоко вдыхает. Этот шумный вдох может напоминать крик, он называется репризой. Приступ кашля может продолжаться минуту и более. Он может сопровождаться рвотой, покраснением лица, одышкой, петехиальными (точечными) кровоизлияниями на лице и верхней части туловища, под конъюнктивой глаза. У маленьких детей может возникать апноэ. В промежутках между приступами ребенок чувствует себя уставшим и испытывает страх. Со временем приступы усиливаются. Они могут сохраняться до 3 месяцев и дольше. При этом на течение заболевания уже никак нельзя повлиять.
Обычно у детей старшего возраста и взрослых заболевание протекает легче, чем у младенцев.
На стадии разрешения приступы кашля постепенно становятся слабее и реже. Они могут исчезать, а потом снова появляться, например, когда ребенок заболеет ОРВИ. Иногда они возвращаются через несколько месяцев после выздоровления.
Диагностика
Во время приема врач осматривает ребенка, оценивает его симптомы, расспрашивает родителей о течении заболевания, контактах с больными людьми, осматривает горло, выслушивает легкие с помощью фонендоскопа (проводит аускультацию). Для более точной диагностики коклюша могут быть назначены лабораторные исследования:
- общий анализ крови с определением лейкоцитарной формулы
- определение ДНК возбудителя методом ПЦР (полимеразной цепной реакции) в мазках из глотки – проводится до 4–5 недели заболевания
- определение уровня антител к возбудителю в крови – если ребенок кашляет более 2–3 недель
- бактериологическое исследование мокроты – проводят, если кашель сохраняется не более 14–21 дня
- если течение заболевания нетипичное, или если не помогает лечение, проводят исследования на возбудителей других ОРВИ
В некоторых случаях могут быть назначены инструментальные методы диагностики:
- при подозрении на пневмонию – рентгенография грудной клетки, пульсоксиметрия (исследование степени насыщения крови кислородом с помощью прибора, который надевают на палец)
- при тяжелом течении заболевания и риске поражения сердца – ЭКГ, эхокардиография
- при возникновении неврологической симптоматики, судорог, признаков отека головного мозга – нейросонография (ультразвуковое исследование мозга – у детей до года), электроэнцефалография
- при обширных и длительно сохраняющихся ателектазах (спадении и выпадении из дыхания участков легочной ткани) – бронхоскопия
Возможные осложнения
Коклюш – не только очень заразное, но и весьма опасное заболевание. В некоторых случаях оно может приводить к серьезным осложнениям и даже гибели пациента.
Возможные осложнения коклюша:
- Апноэ – остановка дыхания, способная привести к гибели
- Отек мозга – скопление жидкости в клетках мозга и межклеточном пространстве, сопровождающееся повышением внутричерепного давления. При этом возникают такие симптомы, как тошнота и рвота, сильная головная боль, нарушение сознания
- Кровоизлияния в головной мозг.
- Коклюшная энцефалопатия – под этим термином объединяют состояния, характеризующиеся поражением головного мозга и развитием неврологической симптоматики
- Пневмония – воспаление легких
- Обезвоживание
- Судороги
Наиболее часто эти осложнения встречаются у детей младше 6 месяцев. Как показывает американская статистика, 69% детей младшего возраста нуждаются в госпитализации, а смертность в этой возрастной группе составляет 1–3%.
К какому врачу обращаться?
Диагностикой и лечением заболевания коклюш занимаются педиатры, врачи-инфекционисты. Уметь его заподозрить при наличии характерных симптомов и течения должен уметь любой детский врач. Необходимо обратиться к доктору (а если ребенок себя очень плохо чувствует – вызвать «скорую помощь») при возникновении следующих симптомов:
- ОРВИ, которая протекает с нехарактерными, необычными проявлениями
- Признаки ОРВИ у ребенка, если известно, что незадолго до этого он контактировал с больным коклюшем
- Характерные приступы навязчивого кашля с репризами
- Рвота после приступа кашля
- Покраснение, синюшность лица
- Паузы в дыхании
Лечение. Как справиться с коклюшем у ребенка дома?
Лечение коклюша преследует три цели: борьбу с возбудителем, устранение приступов судорожного кашля и профилактику осложнений (или борьбу с уже развившимися осложнениями). В первую очередь больного нужно изолировать на 25 дней с начала заболевания, чтобы он не передал инфекцию окружающим. Заболевший заразен на протяжении всей катаральной стадии и в течение 3 недель с момента начала пароксизмальной стадии. Если у больного диагностирована пневмония, гипоксия (кислородная недостаточность), поражение центральной нервной системы, или он не может самостоятельно есть/пить, то его нужно поместить в стационар. Также госпитализация показана всем больным детям младше года, потому что у них повышен риск тяжелого течения заболевания и осложнений.
Эффективность антибиотиков при коклюше не очень высока, и она есть только в случаях, когда лечение назначают в катаральной стадии. Если уже началась пароксизмальная стадия, то на тяжесть и течение заболевания повлиять нельзя. Тут антибактериальные препараты могут только помочь снизить бактериальную нагрузку и риск заражения окружающих. Людям, контактировавшим с больным, может быть назначена профилактика антибактериальным препаратом эритромицином.
Кортикостероиды – препараты коры надпочечников, подавляющие воспалительный процесс – не продемонстрировали влияния на тяжесть и течение заболевания в научных исследованиях. Но иногда их назначают младенцам с тяжелым течением заболевания.
Противокашлевые препараты, бета2-агонисты (препараты, применяемые для купирования приступов бронхиальной астмы), коклюшный иммуноглобулин и антигистаминные (противоаллергические) препараты – неэффективны.
О неэффективности препаратов интерферонов мы подробно писали в этой статье.
Таким образом, в большинстве случаев лечение носит исключительно симптоматический характер. Оно включает обильное питье, удаление слизи из дыхательных путей (например, с помощью специальных отсосов), избегание раздражителей дыхательных путей (например, табачного дыма), иногда оксигенотерапию.
Кормление ребенка, больного коклюшем
При коклюше у детей часто возникают проблемы с кормлением. Довольно часто возникают приступы кашля после еды, и на его фоне начинается рвота всем, что ребенок съел. Поэтому порции не должны быть большими: лучше кормить ребенка понемногу, но чаще. Ни в коем случае не стоит заставлять есть. Нужно предлагать ребенку блюда, которые он любит, но не забывать о том, что питание должно быть сбалансированным и полноценным.
Более редко встречаются ситуации, когда из-за сильных и частых приступов ребенок испытывает страх перед приемами пищи. Одно только упоминание о еде может спровоцировать у него очередной приступ. В таком случае нужно проконсультироваться с врачом. Возможно, потребуется госпитализация и нутритивная поддержка в условиях стационара.
Профилактика
Единственный эффективный способ профилактики коклюша – вакцинация.
Но сначала поговорим о некоторых других общих мерах. В первую очередь тут помогают те же способы, что применяются для профилактики ОРВИ. Это избегание людных мест во время сезонных эпидемий, ношение масок, ограничение контактов с больными людьми. Если у ребенка или взрослого диагностирован коклюш, то он должен быть немедленно изолирован, чтобы не заразить окружающих. А контактным лицам для профилактики могут быть назначены антибиотики – но их ни в коем случае нельзя принимать без назначения врача.
Вакцинация против коклюша
Вакцинация против коклюша предусмотрена в Национальном календаре профилактических прививок России и календарях других стран. Существует два варианта коклюшного компонента в составе комплексных вакцин:
- Цельноклеточный представляет собой целые убитые бактерии
- Ацеллюлярный (бесклеточный) представлен фрагментами стенок убитых бактерий
Цельноклеточный компонент вызывает наиболее стойкий и длительный ответ со стороны иммунной системы – например, он входит в состав АКДС. Врачи в клинике «Наше время» рекомендуют использовать комплексные (многокомпонентные) вакцины: они позволяют привить ребенка сразу от нескольких инфекций и исключить стресс из-за нескольких уколов.

В составе плановой вакцинации мы рекомендуем применять:
- Вакцину для профилактики коклюша, дифтерии, столбняка, полиомиелита инактивированную, гемофильной палочки типа В конъюгированную «Пентаксим» – до 6 лет.
- Вакцину для профилактики коклюша, дифтерии, столбняка, полиомиелита инактивированную, гепатита В комбинированную, гемофильной палочки типа В конъюгированную, адсорбированную «Инфанрикс-гекса» – до 36 месяцев.
Отечественные аналоги вакцин для иммунизации против коклюша:
- Вакцина адсорбированная коклюшно-дифтерийно-столбнячная «АКДС» – до 4 лет.
- Вакцина дифтерийная, столбнячная, коклюшная и рекомбинантная против гепатита В (абсорбированная) «Бубо-кок» – до 4 лет.
Вакцины, которые применяются в составе догоняющей вакцинации:
- Вакцина ацеллюлярная адсорбированная коклюшно-дифтерийно-столбнячная «Инфанрикс» – до 7 лет.
- Вакцина для профилактики дифтерии (с уменьшенным содержанием антигена), коклюша (ацеллюлярная) и столбняка комбинированная адсорбированная «Адасель» – детям после 4 лет и взрослым.
По рекомендациям CDC, с целью уменьшения заболеваемости коклюшем, детям в качестве 5 бустерной дозы показана вакцинация с содержанием коклюшного компонента, вместо АДС. Также вакцинация абсолютно необходима беременным женщинам в 3 триместре каждой беременности, чтобы защитить малыша в первые 3 месяца жизни.
Защищает ли вакцинация против коклюша на 100%?На 100% не защищает ни одна прививка. Тем не менее риск заболеть снижается до минимума. И даже если иммунизированный ребенок заразится, то признаки коклюша будут намного более мягкими, а риск развития осложнений будет стремиться к нулю. |
Главное
- Коклюш – очень заразная инфекция, поражающая дыхательные пути
- Возбудитель инфекции – бактерия Bordetella pertussis, намного реже – Bordetella parapertussis и Bordetella bronchiseptica
- В современном мире заболевание встречается редко – в основном у невакцинированных детей, а также у подростков и взрослых, у которых снизился титр антител
- Заражение происходит воздушно-капельным путем при контакте с больным человеком
- В начале заболевания симптомы обычно невозможно отличить от обычной ОРВИ
- Спустя 1–2 недели возникает характерный симптом – приступы сильного навязчивого кашля с репризами
- Коклюш диагностируют на основании анамнеза, клинической картины и лабораторных тестов. При подозрении на осложнения могут быть назначены инструментальные исследования.
- Лечение носит симптоматический характер. Антибиотики помогают только в самом начале заболевания, на катаральной стадии, и их эффективность невысока. Когда появились характерные приступы – на течение заболевания повлиять уже невозможно.
- В большинстве случаев наступает полное выздоровление. Но иногда коклюш приводит к тяжелым осложнениям и может стать причиной гибели больного. Риск наиболее высок у детей младше 6 месяцев.
- Единственный эффективный метод профилактики – вакцинация. Она предусмотрена Национальным календарем профилактических прививок.
Источники:
https://kidshealth.org/en/parents/whooping-cough.html
https://www.webmd.com/children/whooping-cough-symptoms-treatment
https://www.ncbi.nlm.nih.gov/books/NBK519008/
https://emedicine.medscape.com/article/967268-overview#a1
http://niidi.ru/dotAsset/81b423f4-54db-46be-ab61-eba09a97e09f.pdf
https://www.vedomosti.ru/society/articles/2022/05/29/924145-meningitom-koklyushem-snizilas



