Это заболевание чаще всего представляет собой проявление острых респираторных вирусных инфекций (ОРВИ). Бактериальные острые бронхиты встречаются редко.
Заболеваемость данной патологией в России составляет 75–250 случаев на тысячу детей в год. Чаще всего болеют дети младше 6 лет. В большинстве случаев острый бронхит протекает в легкой форме и является самокупирующимся заболеванием. Лечение обычно ограничивается симптоматической и поддерживающей терапией.
Причины
Наиболее частые возбудители острого бронхита у детей – вирусы, вызывающие ОРВИ. Они ответственны примерно за 90% случаев заболевания. Особенно распространены риновирусы и респираторно-синцитиальный вирус. Также встречаются:
- вирусы парагриппа
- коронавирусы, в том числе новый SARS-CoV-2
- метапневмавирусы
- бокавирусы
- аденовирусы
- вирусы гриппа
- вирусы Коксаки
- вирусы простого герпеса
Остальные 10% случаев приходятся на бактериальные инфекции. Их могут вызывать такие микроорганизмы, как:
- стрептококки (streptococcus pneumoniae)
- моракселлы (moraxella catarrhalis)
- гемофильные палочки (haemophilus influenzae)
- хламидии (chlamydia pneumoniae)
- микоплазмы (mycoplasma species)
Существуют и другие причины развития острого бронхита у детей:
- Пассивное курение – когда на ребенка регулярно воздействует табачный дым
- Загрязнения воздуха, пребывание в задымленных, запыленных помещениях
- Аллергические реакции
- Генетические особенности. Существует такое понятие, как однонуклеотидные полиморфизмы (SNP). Это варианты генов, которые считаются нормальными, но некоторые из них способны повышать предрасположенность к развитию тех или иных заболеваний. Научные исследования продемонстрировали, что некоторые SNP повышают риск развития бронхита при присутствии загрязняющих веществ в воздухе.
- Аспирация – состояние, при котором содержимое пищеварительного тракта попадает в дыхательные пути
- Гастроэзофагеальный рефлюкс – состояние, при котором содержимое желудка забрасывается в пищевод и может попадать в дыхательные пути.
- Грибковая инфекция
Развитию заболевания способствуют частые переохлаждения и ОРВИ, хронические очаги инфекции в ЛОР-органах, иммунодефицитные состояния, нарушение дыхания через нос (например, из-за аденоидов). Как и в случае с ОРВИ, распространенность острых бронхитов растет в холодное время года.
Патогенез
Когда патогенный вирус попадает в бронхи, он вызывает воспаление. Возникает отек слизистой оболочки, бокаловидные клетки вырабатывают много слизи. В бронхиальную стенку мигрируют разные виды лейкоцитов, они вырабатывают воспалительные молекулы – цитокины. Воспаление приводит к сокращению мышечных волокон в стенке бронхов – бронхоспазму. В результате всех этих процессов нарушается проходимость дыхательных путей.
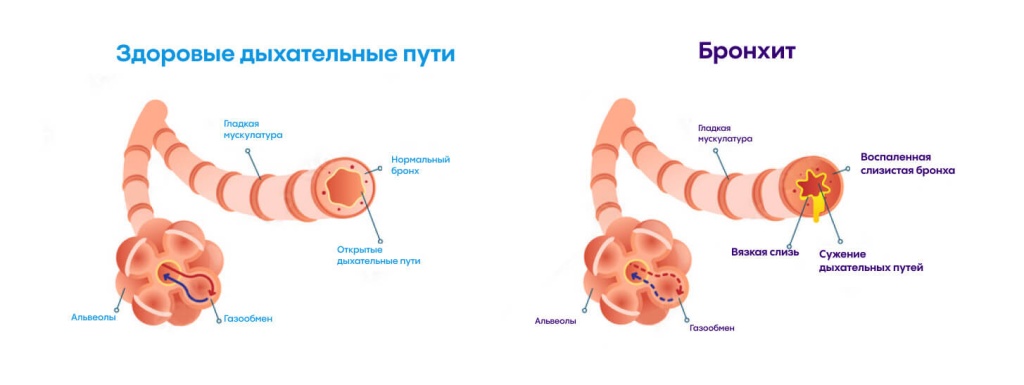
В норме в бронхах работает защитный механизм, который называется мукоцилиарным клиренсом. Особые бокаловидные клетки в слизистой оболочке вырабатывают слизь, в которой «вязнут» бактерии, вирусы и другие патогены. Другие клетки – реснитчатые – совершают движения своими ресничками и выводят слизь вместе с патогенами наружу. При остром бронхите работа этой системы нарушается, что приводит к застою слизи. Возникают благоприятные условия для размножения болезнетворных микроорганизмов.
Спустя некоторое время к неспецифическим механизмам защиты подсоединяется адаптивный иммунитет. Иммунные клетки «распознают» патоген и начинают вырабатывать против него антитела, уничтожают его и пораженные клетки. Постепенно наступает выздоровление.
Классификация
Для начала рассмотрим общую классификацию бронхитов в зависимости от длительности течения:
- Острый бронхит – когда заболевание длится менее 20–30 дней. Его симптомы сильно напоминают проявления гриппа и других ОРВИ, поэтому англоязычные врачи часто называют его «грудной простудой» (chest cold).
- Рецидивирующий бронхит диагностируют, когда происходят повторные эпизоды 2–3 раза в год на фоне ОРВИ.
- Хронический бронхит характеризуется не менее чем двумя–тремя обострениями за год на протяжении двух лет.
Классификация острого бронхита у детей в зависимости от причин:
- Инфекционный. Делится на вирусный (встречается в большинстве случаев), бактериальный (намного реже) и грибковый (крайне редко).
- Неинфекционный – вызван другими причинами (табачный дым, загрязнения воздуха, аллергия и др.)
В зависимости от калибра пораженных бронхов, бронхит бывает:
- Проксимальный – в самых крупных бронхах, наиболее близких к трахее.
- Дистальный – в бронхах меньшего диаметра, расположенных ниже.
- Бронхиолит – в самых мелких бронхах (бронхиолах).
Классификация в зависимости от клинической картины:
- Острый обструктивный бронхит у детей – сопровождающийся сужением бронхов, вызывающий затрудненное и учащенное дыхание, одышку.
- Необструктивный – не приводит к нарушению дыхания и протекает более легко.
В зависимости от характера воспаления:
- Катаральный – встречается в подавляющем большинстве случаев и характерен для вирусных инфекций. Мокрота представляет собой прозрачную слизь.
- Гнойный – больше характерен для бактериальных инфекций. В мокроте присутствует гной, из-за этого она более вязкая, имеет желто-зеленый цвет.
Симптомы
Заболевание начинается остро. Симптомы острого бронхита у детей обычно напоминают ОРВИ. В первые дни отмечается повышение температуры тела, недомогание, могут беспокоить боли в мышцах, головная боль, боль в горле.
Со второго–третьего дня болезни появляется кашель. Поначалу он сухой, может быть резким, хриплым, а затем ослабевает и становится продуктивным: во время него выделяется мокрота. Впрочем, дети младше 5 лет редко хорошо ее отхаркивают. У них мокрота нередко выходит вместе с рвотными массами во время так называемой послекашлевой рвоты.
Кашлю обычно сопутствует насморк и выделения из носа. В первые дни они водянистые и прозрачные, затем могут стать непрозрачными, желто-зелеными, а спустя некоторое время снова приобретают слизисто-водянистую консистенцию. Когда выделения из носа приобретают гнойный характер, то многие родители начинают паниковать, но в целом такая картина характерна для вирусных инфекций и сама по себе не говорит о том, что присоединились патогенные бактерии.
При бронхиальной обструкции возникают следующие симптомы:
- свистящие хрипы – родители могут услышать их, находясь рядом с ребенком
- удлинение выдоха
- учащенное дыхание
- малопродуктивный кашель – во время него практически не отходит мокрота
- беспокойство ребенка
- ребенок старается найти позу, в которой ему будет легче дышать
В тяжелых случаях отмечается чувство жжения и дискомфорт в груди, выраженная одышка, кровохарканье (прожилки крови в мокроте).

Перечисленные выше симптомы характерны для инфекции, вызванной вирусами. Они проходят самостоятельно в среднем в течение недели.
Для острых бронхитов, вызванных бактериями, характерны некоторые особенности клинической картины:
|
Возбудитель |
Симптомы заболевания |
|
Микоплазма (Mycoplasma pneumoniae) |
|
|
Хламидии: |
|
|
C. trachomatis |
|
|
C. pneumoniae |
|
Методы диагностики
По большей части диагностика острого бронхита у детей проводится по результатам осмотра. Дополнительных исследований практически не требуется. Диагностикой и лечением заболевания занимаются врачи-педиатры. Во время приема доктор собирает анамнез, расспрашивает о симптомах, осматривает ребенка, выслушивает его грудную клетку с помощью фонендоскопа, измеряет температуру тела, оценивает частоту сердечных сокращений и дыхательных движений. При остром вирусном бронхите во время аускультации легких слышны рассеянные влажные и сухие хрипы.
Общие анализы крови и мочи назначают всегда, на всякий случай, чтобы не пропустить пневмонию и бактериальные инфекции. При остром вирусном бронхите изменения в общем анализе крови незначительны и мало о чем говорят. Уровень лейкоцитов обычно не повышается более 15х109/л.
Если клиническая картина не вызывает сомнений, то искать возбудителя с помощью вирусологических и бактериологических исследований не имеет смысла. Даже если есть предположение, что заболевание вызвано микоплазмами, лабораторное подтверждение этого факта мало что даст: результаты ПЦР положительные не только у больных, но и у носителей, антитела класса IgM можно обнаружить только к концу второй недели болезни, а рост уровня антител класса IgG отмечается после уже перенесенной инфекции.
А вот при подозрении на инфекцию, вызванную C. trachomatis, имеет смысл определить титр антител IgM. При подозрении на грипп также показана лабораторная диагностика – ПЦР мазков из носа и глотки, серологические тесты (определение антител в крови).
Рентгенография грудной клетки в большинстве случаев не нужна, потому что при бронхите она мало что покажет. Врач может назначить снимки только в определенных случаях:
- При подозрении на пневмонию:
- во время аускультации легких ослаблено дыхание, выслушиваются мелко- и среднепузырчатые хрипы на вдохе, возможен характерный звук - крепитация
- температура более 38° С держится дольше трех дней
- одышка, сопровождающаяся втяжением податливых мест на грудной стенке
- значительное увеличение частоты дыхательных движений
- При подозрении на инородное тело в дыхательных путях.
- При упорном «металлическом» кашле. Он может свидетельствовать о патологическом процессе в средостении – тканях, расположенных между легкими.
При обструктивном синдроме и выраженной одышке может быть проведена пульсоксиметрия (оценка насыщения крови кислородом), спирометрия (изучение функции внешнего дыхания).
Многие родители воспринимают диагноз «бронхит» как более «тяжелую» форму простуды («инфекция спустилась в бронхи!») и что-то, от чего полшага до пневмонии.
Это вызывает панику и стремление срочно «спасать» ребенка. Некоторые требуют от педиатра немедленно провести не просто рентгенографию, а компьютерную томографию – чтобы наверняка ничего не пропустить. У доктора, столкнувшегося с такими тревожными родителями, есть выбор из двух вариантов. Можно создать имитацию бурной деятельности и назначить как можно больше анализов, исследований, а потом выдать длинный список лекарств. Всё это успокоит маму и папу, вызовет хвалебные отзывы о враче, но доставит лишний стресс ребенку. Второй вариант: действовать строго в рамках доказательной медицины, а родительским страхам противопоставить подробные разъяснения со ссылками на достоверные источники, упомянуть научные исследования. Именно так работают доктора в клинике «Наше время». Мы действуем исключительно в интересах ребенка и назначаем только те исследования, те методы лечения, которые объективно необходимы в настоящий момент и принесут пользу.
С какими заболеваниями нужно проводить дифференциальную диагностику?
Некоторые патологии проявляются симптомами, напоминающими признаки острого бронхита:
- Бронхиальная астма. Тут путаница возникает чаще всего. По некоторым данным, примерно у трети детей с острым кашлем врачи ошибочно диагностируют бронхит вместо астмы
- Острые синуситы – воспалительные процессы в придаточных пазухах носа
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) – состояние, при котором содержимое желудка забрасывается в пищевод. Оно не только является фактором риска развития бронхита, но и может сопровождаться похожей симптоматикой
- Вирусный фарингит
Методы лечения
В первую очередь стоит поговорить о том, как острый бронхит лечить не надо, и развеять распространенные мифы о некоторых распространенных методиках.
Еще с советских времен популярны всевозможные тепловые процедуры в виде согревающих пластырей, горчичников, банок, компрессов, ингаляций горячим паром. На самом деле польза от таких методик сомнительна, а вред они могут причинить немалый – например, в виде ожогов или генерализации инфекции. Не говоря уже о том, что детям подобные процедуры зачастую причиняют сильный стресс.
Антибиотики при остром вирусном бронхите бесполезны. Их применение лишь способствует появлению резистентных бактерий – они уже стали большой проблемой для современного здравоохранения. В следующий раз, когда антибактериальные препараты действительно потребуются, они могут оказаться неэффективны.
Противовирусных препаратов с доказанной эффективностью для лечения ОРВИ не существует.
Исключение составляет лишь грипп. При подтвержденном диагнозе у детей применяют амантадин, осельтамивир, занамивир, перамивир и балоксавир – строго по назначению врача!
Антигистаминные (противоаллергические) препараты не обладают при данном заболевании доказанной эффективностью. Они могут только навредить: на фоне их приема «подсушиваются» выделения в бронхах, и из-за этого усиливается кашель.
При вирусных инфекциях лечение носит симптоматический характер:
- Обильное теплое питье
- При температуре более 38° C и плохом самочувствии ребенка – препараты из группы нестероидных противовоспалительных средств (НПВС). У детей применяют парацетамол (ацетаминофен) и ибупрофен. Аспирин ребенку давать нельзя.
- Если мокрота густая и отходит с трудом – отхаркивающие средства и муколитики (препараты, разжижающие мокроту) – с учетом возраста ребенка.
- При сухом, болезненном, мучительном кашле – может быть показан короткий курс противокашлевыми препаратами.
- При бронхообструкции – бронходилятаторы (лекарственные средства, расширяющие просвет бронхов): бета 2-агонисты или комбинированные препараты.
- В комнате, где находится ребенок, можно установить увлажнитель воздуха.

Обычно у детей заболевание протекает в легкой форме, и госпитализации не требуется – лечение проводится амбулаторно, в домашних условиях.
Если установлено, что воспаление в бронхах вызвано микоплазмами или хламидиями, могут быть назначены антибиотики из группы макролидов. Причем не всегда нужно лабораторное подтверждение: если симптомы типичны для микоплазменной инфекции, то врач, скорее всего, сразу назначит антибактериальную терапию. Обычно ребенку становится лучше в течение 1–2 дней с начала лечения. При других диагностированных бактериальных инфекциях подбирают препараты, к которым чувствительны вызвавшие их микроорганизмы.
Если врач прописал антибиотики, то важно принимать их строго по времени, в соответствии с назначениями. Самолечение недопустимо.
Возможные осложнения
В редких случаях острый бронхит у ребенка приводит к осложнениям:
- Гнойный бронхит – если к вирусной инфекции присоединяется бактериальная.
- Пневмония – воспаление легких.
- Затяжное течение, переход заболевания в хроническую форму.
- В свою очередь, длительно протекающий бронхит приводит к изменениям в слизистой оболочке дыхательных путей, которые создают предпосылки для развития бронхиальной астмы, хронической обструктивной болезни легких (ХОБЛ) во взрослом возрасте.
- Дыхательная недостаточность и апноэ. Риск развития этих состояний наиболее высок у недоношенных детей в первые два месяца жизни.
Прогноз
В большинстве случаев острый бронхит у детей – самокупирующееся заболевание. Оно проходит самостоятельно, обычно за неделю. Течение может затягиваться, если у ребенка есть хронические очаги инфекции в ЛОР-органах, иммунодефицитное состояние, серьезные сопутствующие заболевания.
Профилактика
Специфическая профилактика острого бронхита у детей предусмотрена только против определенных возбудителей. Ежегодно всему населению, в том числе детям, рекомендуется прививаться против гриппа – это отражено в Национальном календаре профилактических прививок России. Существуют вакцины против коронавируса SARS-CoV-2 для подростков, например, отечественный препарат Гам-КОВИД-Вак-M (от 12 до 17 лет включительно).
Другие меры профилактики включают:
- Избегание людных мест во время сезонных эпидемий гриппа и ОРВИ.
- Своевременное лечение хронических очагов инфекций ЛОР-органов.
- Тщательное мытье рук с мылом после посещения улицы и общественных мест – не менее 20 секунд.
- Избегание контактов с больными людьми.
- Ношение маски в общественных местах во время эпидемического сезона.
- Если дома есть больной ОРВИ или гриппом, то необходимо отвести ему отдельную комнату, регулярно проводить влажные уборки и проветривания, не пользоваться общей посудой и другими предметами.
Главное
- Острый бронхит – клинический синдром, характеризующийся воспалением слизистой оболочки бронхов.
- Чаще всего заболевание имеет вирусную природу и развивается как проявление ОРВИ.
- Проявления заболевания напоминают симптомы ОРВИ. Повышается температура тела, беспокоит заложенность носа, кашель.
- Диагностика в основном проводится по результатам осмотра ребенка врачом. Инструментальные и лабораторные методы диагностики проводятся по показаниям. Врач может назначить общие анализы крови и мочи, рентгенографию грудной клетки, другие диагностические процедуры.
- При вирусных бронхитах лечение носит симптоматический характер. Банки, горчичники, горячие ингаляции, антигистаминные препараты не имеют доказанной эффективности.
- Обычно прогноз благоприятный. Чаще всего заболевание протекает у детей в легкой форме и проходит через несколько дней.
- Пневмония и другие осложнения развиваются редко.
Источники:
MedicalNewsToday. Is bronchitis contagious?
Rakesh Ghosh, Jan Topinka, Jesse Joad et al. Air pollutants, genes and EARLY childhood Acute bronchitis. Mutation Research/Fundamental and Molecular Mechanisms of Mutagenesis. DOI:10.1016/j.mrfmmm.2013.04.001.
stanfordchildrens.org.
Douglas M Fleming, Alex J Elliot. The management of acute bronchitis in children. Expert Opin Pharmacother. 2007 Mar;8(4):415-26. doi: 10.1517/14656566.8.4.415.
Anumeha Singh; Akshay Avula; Elise Zahn. Acute Bronchitis. Treasure Island (FL): StatPearls Publishing; 2022 Jan-.
https://emedicine.medscape.com/article/1001332-overview
urmc.rochester.edu.
Зайцев А.А. ОСТРЫЙ БРОНХИТ: КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ // МС. 2020. №17.
Союз педиатров России. Острый бронхит у детей. Клинические рекомендации.



